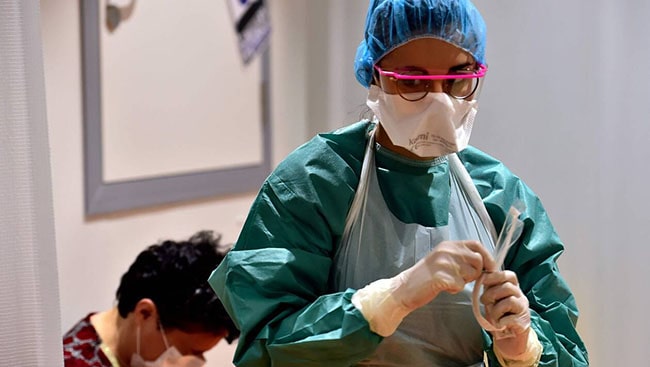
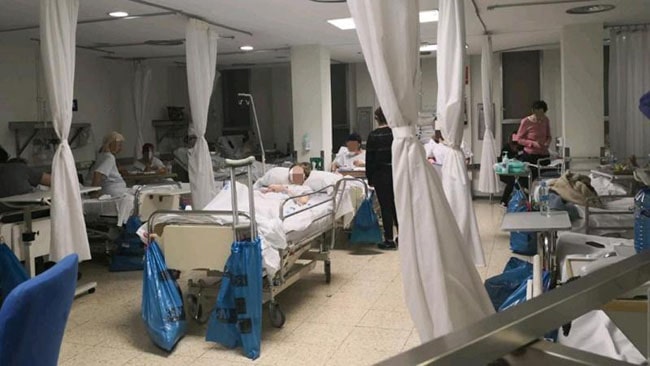
Desde hace semanas han circulado publicaciones en diferentes medios sobre la terrible situación que han enfrentado muchos médicos en Italia y en otros países al no contar con suficientes tratamientos para los pacientes muy graves con enfermedad por coronavirus 2019. Estos pacientes presentan síndrome de insuficiencia respiratoria, por lo que requieren ingresar a unidades de cuidados intensivos y ser conectados a un ventilador mecánico que supla la función de respiración que no pueden realizar sus pulmones; se busca que mientras tanto el organismo del paciente supere la enfermedad. Aunque el porcentaje de enfermos muy graves que necesitan tratamiento de ventilación mecánica es bajo –un cálculo aproximado es que sea el 5% de las personas infectadas–, si los pacientes lo necesitan al mismo tiempo, no hay forma de que todos lo reciban porque no hay suficientes ventiladores –ni unidades de cuidados intensivos ni personal capacitado para dar el tratamiento–.
Ésta es una situación que se prevé que vamos a enfrentar en nuestro país, por lo que diferentes instituciones han estado discutiendo y trabajando desde hace semanas para establecer protocolos que definan la manera más ética de tomar decisiones sobre la distribución de estos recursos escasos, para lo cual ha sido de gran utilidad las experiencias y guías publicadas de otros países. Ya el Consejo de Salubridad General publicó el Proyecto Guía de Triaje para la Asignación de Recursos de Medicina Crítica.
Las decisiones que habrá que tomar son muy duras porque determinan a qué pacientes se les tratará de salvar la vida y a cuáles no se les puede ofrecer esa oportunidad. Es fundamental entender que, por mucho que se quisiera atender a todos los pacientes, esto es sencillamente imposible. ¿Quiere esto decir que los pacientes jóvenes podrán recibir los tratamientos intensivos y que se descartará a los que tengan 80 años o más? Sí y no. En una situación en que los recursos de salud escasean porque las personas enfermas –las que se infectan de COVID-19, más todas las que en situaciones normales se enferman– requieren atención al mismo tiempo, cambia la relación entre los principios bioéticos que orientan la atención médica. En situaciones normales son prioritarios la beneficencia –buscar lo mejor para el paciente desde la perspectiva del médico– y el respeto a la autonomía –respaldar las decisiones del paciente sobre si acepta o rechaza los tratamientos que le ofrece el médico–.
En una situación de pandemia el principio bioético que debe prevalecer –sin que se descarten los otros– es el de justicia social y las decisiones médicas, que incluyen decidir cómo usar los recursos escasos, buscan que éstos se aprovechen de la mejor manera posible para tener el máximo beneficio para la comunidad, en lugar de decidir individuo por individuo. El primer criterio ético que hay que considerar para la distribución de recursos escasos es la valoración médica que indica la probabilidad de supervivencia de un paciente al recibir un tratamiento como un ventilador mecánico. Si un paciente tiene nulas o muy bajas probabilidades de sobrevivir, aun recibiéndolo, no se le debe asignar porque lo va a desaprovechar y le va a quitar la oportunidad de vivir a un enfermo que tiene más probabilidades de beneficiarse del tratamiento y curarse. En general, los adultos mayores de 80 años, además de más edad, tienen más enfermedades que disminuyen de manera importante su probabilidad de supervivencia y por eso sería más justo que el tratamiento se le de a un joven que, fuera de la grave insuficiencia respiratoria, no presentan enfermedades que pongan en riesgo su vida.
Es muy difícil negarle a un paciente de 80 años (o más) un tratamiento que se supone que querría recibir o eso quisieran sus familiares –también hay enfermos que han expresado que no lo querrían y entonces no hay que negárselo–. Pero es todavía más difícil tener que decidir a quién se le va a dar el único tratamiento que hay cuando dos pacientes se encuentran en condiciones médicas similares; es decir, con neumonía causada por COVID-19, pero sin enfermedades adicionales, de manera que ambos tendrían probabilidades de sobrevivir si se les conecta a un ventilador. Qué más quisiera el personal médico que no tener que decidir, pero la experiencia en otros países ha mostrado que las situaciones en que sólo un paciente puede recibir el tratamiento han sido –y serán en México– una realidad. ¿Cómo fundamentar éticamente a quién se le da?
Se ha recomendado que no sean los médicos los que tomen esa decisión cuando se presente una situación así, sino que puedan seguir los criterios que previamente ha establecido y fundamentado éticamente un comité. Criterios que estarán sujetos a revisión y que habrá que comunicar con transparencia a la comunidad, en la que se incluyen los pacientes y familiares actuales y potenciales, porque es importante que ésta reconozca en esos criterios valores sociales que comparte. Esto no quiere decir que los pacientes –o sus familiares– acepten fácilmente que no van a recibir el tratamiento que esperaban. Desde la perspectiva del paciente –o de sus familiares– él es quien importa, no la comunidad, pero en la medida en que seamos más quienes tomemos conciencia de que esta situación tan extraordinaria exige medidas excepcionales, seremos más quienes entendamos que, en caso de enfermar gravemente, no será nuestro interés individual el que necesariamente prevalezca.
El reto de distribuir bienes escasos en la atención médica no es nuevo. Un ejemplo que nos es cercano es lo que sucede con los órganos y tejidos donados para trasplante que son insuficientes en todos los países, pero significativamente más en algunos, como lamentablemente es el caso de México. Este hecho es una clara indicación de que no estamos acostumbrados a vivir y pensarnos como comunidad; de hacerlo, sería mucho más alta la tasa de donación de órganos que las personas no van a necesitar después de morir, lo cual significaría la posibilidad de que puedan sobrevivir muchos enfermos.
También es posible que la gente no se comprometa a ser donador porque eso implicaría asumir que un día va a morir –porque una cosa es saberlo y otra cosa es creerlo–. El punto es que, debido a la escasez de órganos, se han tenido que establecer criterios éticos para distribuirlos de manera justa y, también aquí, el primero de ellos se refiere a aspectos médicos como son la gravedad del paciente, la probabilidad de que resulte beneficioso y la compatibilidad entre donador y receptor. El siguiente criterio ético es que el órgano se asigne de acuerdo con una lista de espera para que el primero en ella sea quien reciba el siguiente órgano disponible, un criterio que no puede tomarse en cuenta en la actual situación de pandemia.
Marco Vergano, un médico intensivista del hospital San Giovanni Boscoen Turín, Italia, explica que sería un grave error seguir ahora el criterio de first come first serve para asignar tratamientos como la ventilación mecánica. La razón es que se saturaría la atención crítica con los enfermos más graves que podrían mantenerse vivos por varios días, a pesar de que existan datos médicos que indiquen que después ellos no van a sobrevivir. De actuar así, no sólo terminarían muriendo estos pacientes sino también otros que hubieran podido sobrevivir si hubieran recibido el tratamiento.
Los criterios que habría que establecer, después de valorar médicamente si el paciente tiene probabilidades de aprovechar el tratamiento, sirven para poder decidir a quién elegir cuando dos pacientes pueden beneficiarse del tratamiento, pero sólo se le puede dar a uno. Los criterios incluyen: 1) ganar más años de vida –por eso los jóvenes serían elegidos, con lo cual se les daría la oportunidad de tener una vida completa como ya la han tenido quienes han vivido 80 años, por poner un ejemplo–; 2) dar atención prioritaria al personal de salud, ciertamente porque los médicos y enfermeras podrán seguir atendiendo a más pacientes, pero también porque es importante que cuenten con la confianza de que si enferman serán atendidos, lo cual es un principio básico de reciprocidad; 3) dar preferencia a mujeres embarazadas y a madres y padres solteros con hijos menores dependientes. Es esencial que los criterios sean consistentes y que no se asignen tratamientos a algunos enfermos por su situación económica privilegiada, influencias sociales o políticas o por su fama, por mencionar algunas condiciones.
La distribución justa de los tratamientos escasos incluye evaluar si los pacientes en quienes se inicia un tratamiento intensivo tienen una respuesta favorable en los siguientes días, y en caso de que no la tengan habría que decidir retirarles el tratamiento –una posibilidad que los pacientes o familiares deben conocer con anticipación–. Estos pacientes, lo mismo quienes desde un inicio no pudieron recibir tratamiento intensivo, deben recibir cuidados paliativos buscando aliviar sus síntomas y el sufrimiento psicológico o espiritual que presenten. Asumiendo que se ha llegado al límite de lo que médicamente se puede hacer para evitar su muerte, debe buscarse para ellos y sus familiares que el final sea el mejor posible.

En mi columna ha sido un tema recurrente la importancia de respaldar social y legalmente las decisiones de personas que han reflexionado sobre el final de su vida y tienen claro en qué condiciones querrían continuar viviendo y, sobre todo, en cuáles no. Ante la pandemia del COVID-19 se han publicado diversos documentos que ayudan a las personas a reflexionar y expresar qué querrían en caso de contagiarse y sufrir las complicaciones graves de la enfermedad –algunos de ellos aparecen como anexos de voluntades anticipadas ya suscritas–. Ejemplos son My Choices If I Become Sick in the COVID Pandemic, elaborado por Final Exit Network (FEN), y el Coronavirus Disease 2019 (COVID-19) Shared Decision – Making Tool de la National Hospice and Palliative Care Organization (NHPCO), que se está adaptando al español.
En nuestra sociedad predomina una actitud de negación ante la muerte que hace muy difícil pensar y hablar del final de la vida y nos impide prepararnos para cuando llegue el momento de enfrentarla, sea la nuestra o la de nuestros seres queridos. La pandemia que vivimos nos recuerda nuestra fragilidad y esto puede servirnos para reflexionar sobre la vida, la muerte y los límites de la medicina. El final de la vida puede llegar cuando todavía teníamos planes para seguir viviendo, pero si esto no es posble o el riesgo de intentarlo es muy alto, y habría alta posibilidades de morir o quedar con importantes discapacidades, no debemos olvidar que siempre tenemos la libertad para decidir sobre el final de nuestra vida y evitar condiciones en que no querríamos ni vivir ni morir. Pero para poder elegir, hay que ocuparnos mientras podamos.
Y gracias infinitas al personal de salud que está dando todo en esta pandemia.
También te puede interesar: ¿Una píldora letal para las personas mayores?



