Asunción Álvarez del Río y Julieta Gómez Ávalos.*
En la atención médica se recurre a la sedación del paciente con diversos fines. Sedar significa proporcionar medicamentos para disminuir la conciencia del paciente y esto se debe hacer con la intensidad y duración que requiera el caso particular. Aquí nos interesa hablar de dos situaciones en que se requiere sedar a los pacientes y que son especialmente relevantes en la época de pandemia por COVID-19 que estamos viviendo. Por un lado, la de los pacientes que presentan falla respiratoria y requieren asistencia mecánica ventilatoria. Si bien muchos de estos pacientes padecen la enfermedad grave de COVID-19, también pueden necesitarla pacientes con otras enfermedades, entre las cuales podemos mencionar neumonía, padecimientos neurológicos y cardiacos. Por otro lado, está la situación de algunos de los pacientes de COVID-19 o de otras enfermedades terminales, que no van a poder recuperarse, cuya muerte no va a poder evitarse y que presentan un sufrimiento extremo, por lo que necesitan una sedación profunda y continua hasta la muerte.
Antes de realizar una intubación es necesario sedar al paciente porque intubar es una intervención muy traumática para el cuerpo; además, la sedación se debe mantener mientras se requiera la asistencia ventilatoria para que el paciente no ejerza resistencia y el ventilador pueda hacer por completo el trabajo respiratorio por el enfermo. Es probable que una parte de los pacientes con COVID-19 requiera una sedación prolongada, esto es, más de dos semanas.
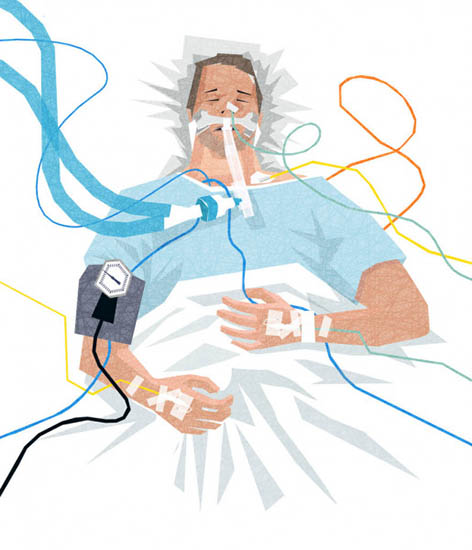
Por su parte, el objetivo de la sedación profunda y continua (también llamada sedación paliativa o terminal), es que, al no poder aliviar los síntomas que presenta el paciente (es lo que se conoce como síntomas refractarios a tratamiento), se disminuya por completo su conciencia para que no experimente el sufrimiento que le causan. Ejemplos de síntomas graves y refractarios son algunos tipos de dolor, asfixia y hemorragia masiva.
La sedación paliativa es una intervención que forma parte de los cuidados paliativos, los cuales hay que entender como una atención especializada e interdisciplinaria dirigida a pacientes y a sus familiares con el fin de responder a sus necesidades físicas, psicológicas, sociales y espirituales, sobre todo cuando los enfermos se encuentran en la etapa final de su vida; pero no se limitan a ellos, cualquier paciente que la necesite debe recibir esta atención. Existen diferentes tipos de sedación en la atención paliativa según las necesidades del paciente, de manera que puede ser superficial, media o profunda, en cuanto a intensidad, así como intermitente o continua, en cuanto a duración. Uno de los criterios para aplicar la sedación profunda y continua es que se prevea que la muerte del paciente sucederá en un corto tiempo (no mayor a dos semanas) y que presente, como ya mencionamos, un sufrimiento que no pueda aliviarse. Al mismo tiempo que se realiza la sedación, se retiran la alimentación y la hidratación (o se disminuye esta última al máximo), pero sí se mantienen los analgésicos en caso de que se estuvieran aplicando.
Es muy importante que se entienda que la sedación profunda y continua es una intervención diferente a la eutanasia, pues hay personas (entre las que se incluyen algunas que son parte del personal médico) que se oponen a ella por suponer que son equivalentes. La sedación, permitida legalmente en nuestro país, no busca la muerte del paciente, únicamente busca que el paciente encuentre la muerte, ya próxima, estando inconsciente para que no experimente el sufrimiento que viene padeciendo. La eutanasia, prohibida en nuestro país, sí busca la muerte del paciente, respondiendo a su solicitud, y puede aplicarse (donde está permitida) siempre que se cumplan los criterios legales que se han establecido en los diferentes países, el primero de los cuales es que el enfermo pueda hacer un pedido voluntario. Así como en la eutanasia es indispensable que sea el paciente quien la pida, porque está consciente y competente, en la sedación también lo ideal es discutir esta opción con el paciente cuando aún la muerte no es inminente, pero los médicos paliativistas pueden anticipar el sufrimiento que se va a presentar, basándose en datos clínicos.

Sin embargo, con frecuencia sucede que se determina la necesidad de aplicar la sedación cuando el paciente ha perdido la capacidad para decidir, por lo que son los familiares quienes dan el consentimiento para esta intervención. En realidad, sería deseable que tanto la eutanasia como la sedación fueran legales en México, pues hay situaciones en que los pacientes desean poner fin a su vida sin pasar por un estado de inconsciencia antes de morir, además de que muchos no cumplirían los criterios bajo los cuales se permite aplicar la sedación. Por el momento, nos parece importante subrayar que pacientes, familiares y personal de salud deben entender que la sedación es una intervención ética y legal en nuestro país y que hace una enorme diferencia en la forma en que mueren los pacientes. Esto permitirá que los médicos, cuando esté indicada, la apliquen con la tranquilidad de que es una actuación ética con la que respaldan el derecho del paciente a tener un mejor final de vida.
Actualmente, tanto los médicos que deben intubar como los que deben aplicar una sedación paliativa están utilizando los medicamentos de acuerdo con su experiencia y disponibilidad. En ambos casos, los medicamentos de primera opción son las benzodiacepinas, y dentro de éstas, el midazolam es la de elección. También se utilizan anestésicos que a la vez son sedantes como el propofol y la dexmedetomidina. Dependiendo de la situación, la indicación es aplicarlos individualmente o en conjunto. Hay que recordar que la función de estos medicamentos en los pacientes intubados es eliminar la ansiedad, agitación, sufrimiento y favorecer el buen funcionamiento de la ventilación asistida. Por esta razón, es muy grave cuando no hay suficiente disponibilidad de los medicamentos utilizados en la sedación, pues, como consecuencia, los pacientes empiezan a recuperar cierto nivel de consciencia cuando deberían de continuar completamente sedados.
Lamentablemente, hay una escasez intermitente de los medicamentos de primera opción para las diferentes sedaciones, por lo que se han tenido que ocupar otras alternativas de medicamentos que no son igual de eficaces y ha habido casos de pacientes intubados que se empiezan a agitar con el riesgo de extubación, desestabilización y complicaciones graves. Igualmente es muy delicado que un paciente al que se ha decidido dar sedación paliativa recupere cierto nivel de conciencia, cuando seguramente ya se despidió o se despidieron de él sus familiares, porque se entiende que se iba mantener inconsciente hasta su muerte, la cual se esperaba en un periodo corto, entre unas horas a unos días.

La pandemia de COVID-19 ha traído consigo extraordinarios desafíos éticos y nos recuerda que un pensamiento claro y cuidadoso es fundamental para la toma de decisiones en la práctica médica. La escasez de sedantes que se ha presentado por la alta demanda de los pacientes con COVID-19 que requieren asistencia ventilatoria representa una situación crítica para los médicos, quienes deben buscar lo mejor para sus pacientes, a pesar de no contar con los recursos suficientes.
Una de las decisiones más difíciles que se deben tomar en la práctica médica es identificar a los pacientes en quienes, de acuerdo con los datos clínicos, se puede prever que no van a poder recuperarse y la continuación de su tratamiento se consideraría fútil, por lo que lo más indicado es suspenderlo; es lo que se conoce como limitación del esfuerzo terapéutico. En lugar de buscar inútilmente la curación de esos pacientes, se debe cambiar el objetivo de la atención médica para ofrecerles que tengan el mejor final de vida posible; sus familiares tendrán el consuelo de saber que se les procuró una muerte digna, lo que también favorecerá que ellos tengan un mejor duelo. Por otro lado, la limitación del esfuerzo terapéutico, en tanto evita los tratamientos fútiles, también impide que se usen inadecuadamente medicamentos que escasean. Esto, que es de la mayor importancia en la situación que estamos viviendo, en realidad debería ser la práctica a seguir con y sin pandemia.
* Julieta Gómez es médica y actualmente cursa la subespecialidad de oncología médica en el Centro Médico Nacional 20 de Noviembre del ISSSTE. Es miembro del Colegio de Bioética.
También te puede interesar: Un balance del 2020. También hay buenas noticias.